Individualisierte Medizin für unsere Allerkleinsten
Die Versorgung von Frühgeborenen hat sich in den letzten Jahrzehnten wegweisend verbessert. Viele der Frühchen, die teilweise gerade einmal 500 Gramm wiegen, können heute überleben und sich (nahezu) wie normal geborene Kinder entwickeln. Medizin, Pflege, Medizintechnik und ein Wandel in der Einbeziehung von Eltern und Geschwisterkindern haben hierzu entscheidend beigetragen, wie Prof. Dr. med. Steffen Kunzmann, Chefarzt der Klinik für Neonatologie, am Beispiel von Pauline zeigt.
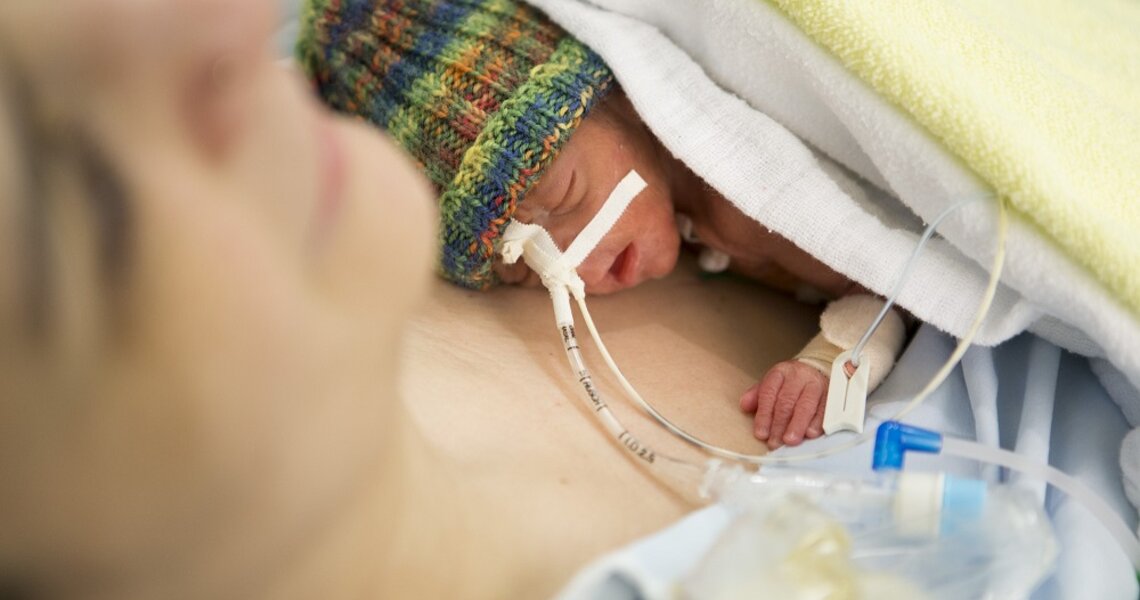
Pauline ist heute fünf Jahre alt und besucht den Kindergarten in Frankfurt-Bornheim. Sie tobt herum, klettert und streitet sich mit ihrem Bruder Ben. Ihren Vater schlägt sie im Memory. Sie unterscheidet sich jedoch entscheidend von ihren Spielgefährten in ihrer Kindergartengruppe „Löwenherz“. Sie kam nämlich ca. vier Monate zu früh auf die Welt. Nach der Geburt passte sie mit 32 cm Körperlänge in die Hände ihres Vaters. Sie wog noch nicht einmal so viel wie ein Päckchen Zucker (700 g). Ihr älterer Bruder Ben war dagegen zum errechneten Termin in der 40. Schwangerschaftswoche (SSW) geboren worden, wog 3.500 g und war 51 cm lang.
Heute werden in Deutschland jährlich ca. 680.000 Kinder geboren, ungefähr 60.000 davon zu früh, also vor der 37. SSW. Während diese Frühchen-Rate von neun bis zehn Prozent in den letzten Jahren konstant geblieben ist, hat die Häufigkeit von Extrem-Frühgeborenen, die wie Pauline vor der 28. SSW zur Welt kommen, deutlich zugenommen (von ca. 0,3 auf 0,6 Prozent; ca. 4.000 Kinder). Eine realistische Überlebenschance haben dabei heute Kinder etwa ab der 24. SSW. Davor, zwischen der 22. und der 24. SSW, ist es derzeit relativ schwer, einerseits die Überlebenschancen überhaupt, anderseits auch die spätere Lebensqualität dieser extrem frühgeborenen Kinder vorherzusagen.
Medizinischer Fortschritt macht es möglich
Pauline kam in der 26. SSW zur Welt. Wäre Pauline nicht 2012, sondern 50 Jahre früher geboren, hätte sie so gut wie keine Chance gehabt, die ersten Lebenstage zu überstehen. Dass dies heute möglich ist, dafür sind eine Vielzahl von medizinischen Entdeckungen und ein enormer gesellschaftspolitischer Wandel verantwortlich.
Dieser Wandel beginnt bereits beim Ort der Geburt. Während um 1900 so gut wie jede Geburt eine Hausgeburt war, kommen heute in Deutschland über 95 Prozent der Kinder in einem Krankenhaus zur Welt. Dazu kommt, dass Frühchen sehr lange in der häuslichen Umgebung einfach ihrem „natürlichen Schicksal“ überlassen wurden. Die ersten „Säuglingsheime“ wurden in Europa erst um 1900 gegründet, spezielle Neugeborenen-Intensivstationen erst in den 1970er Jahren. Eines der Hauptprobleme war dabei zu Beginn die hohe Infektionsrate auf diesen Stationen. Durch strenge Hygienemaßnahmen und durch die Entdeckung der Antibiotika verlor dieses Problem an Schrecken, auch wenn es durch die Antibiotika-Resistenz in den letzten Jahren erneut an Brisanz gewonnen hat. Zudem stellte das verbesserte Wärmemanagement einen großen Fortschritt dar. Eine besonders große Rolle spielt hierbei die Erfindung der Inkubatoren („Brutkasten“), die nach dem Vorbild eines Brutapparates für Hühnereier bereits um 1890 entwickelt wurden.
Die Erfinder setzen dabei eine Technik um, die Müttern seit jeher schon instinktiv bewusst war: „Neugeborene muss man warm halten“. Pauline verbrachte ihre ersten acht Lebenswochen in solch einem hochmodernen Inkubator mit genau regulierter Temperatur, Luftfeuchtigkeit und eigenem Tag/ Nacht-Lichtmanagement.
Eine prominente Tragödie bringt die Wende
Trotz dieser Fortschritte trat man lange Zeit bei der Behandlung von sehr unreifen Frühchen auf der Stelle. Das Hauptproblem war vor allem die extreme Unreife der Lunge. Erst der Tod des dritten Kindes von US-Präsident John F. Kennedy, Patrick, brachte eine Veränderung. Er war der Anstoß zur eigenständigen Entwicklung der Neonatologie und trug wesentlich zur Lösung dieses Lungenproblems bei. Patrick verstarb 1963 nach nur 39 Stunden an der für Frühchen typischen Lungenerkrankung RDS (respiratory distress syndrome). Sein Tod eröffnete der Forschung auf diesem Gebiet viele, auch finanzielle Tore und man fand dadurch u. a. heraus, dass ein Mangel an Surfaktant wesentlich für das Lungenproblem verantwortlich war. Diese von der Lunge produzierte Substanz verhindert normalerweise den Kollaps der Atemwege kurz nach der Geburt. Von Frühchen kann sie jedoch noch nicht in ausreichender Menge produziert werden. Seit den 1980er Jahren kann der Surfaktant-Mangel jedoch durch die direkte Gabe in die Lunge kurz nach der Geburt behandelt werden. Bereits kurz davor (1972) konnte man dem Problem entgegentreten, indem man die noch schwangeren Frauen, bei denen sich eine frühzeitige Entbindung anbahnte, mit Kortison behandelte. Dies verbesserte die eigene Surfaktant-Produktion der Kinder deutlich.
Auch Pauline profitierte enorm von den eben beschriebenen Entdeckungen. So erhielt ihre Mutter unmittelbar nach der Aufnahme in die Geburtsklinik eine Kortison-Spritze, und Pauline wurde noch im Kreißsaal Surfaktant verabreicht. Sie benötigte dadurch ebenso wie viele andere - auch sehr kleine Frühchen - keine künstliche Beatmung mehr und dies kommt der sehr anfälligen Lunge der Kinder zugute.

Auch das gehört zur Arbeit in der Neonatologie. Ein Frühgeborenes muss beatmet werden. Arzt und Krankenschwester arbeiten hierbei Hand in Hand.
Fehleinschätzungen in der Vergangenheit
Neben diesen Erfolgen gab es in der Neonatologie leider auch viele teuer bezahlte Irrwege und Rückschritte. So setzte man lange Zeit großzügig Sauerstoff zur Behandlung der Lungenprobleme der Frühchen ein, da dessen Einsatz bei vielen älteren Patienten gute Erfolge zeigte. Ein Fehler, wie sich herausstellte. Eine zu hohe Sauerstoffkonzentration im Blut kann bei Frühchen - anders als bei größeren Kindern und Erwachsenen - zu einer deutlichen Verschlechterung der Augenfunktion und im schlimmsten Fall zu Erblindung führen. Bekanntestes Beispiel ist der amerikanische Pop-Sänger Stevie Wonder, der aufgrund der sogenannten Frühgeborenen-Retinopathie (ROP) erblindete.
Auf diesem heutigen Wissen beruhend wurde bei Pauline ab der ersten Lebensminute im Kreißsaal bis zur Entlassung nach Hause nach ca. drei Monaten kontinuierlich die Sauerstoffsättigung im Blut überwacht. Diese darf nach heutigen Erkenntnissen nicht zu hoch, aber auch nicht zu niedrig sein. Später wurde sie regelmäßig von einem spezialisierten Augenarzt auf Frühzeichen einer ROP hin untersucht. Mit modernster Medizintechnik wurden zusätzlich ihre anderen „Vitalparameter“, wie die Herz- und Atemfrequenz, überwacht. Denn wie viele Frühgeborene mit unreifer Lunge vergaß Pauline in den ersten Wochen immer wieder zu atmen. Um dies zu verhindern, wurde ihr der Wirkstoff Koffein verabreicht, um die Lungenaktivität anzukurbeln.
Von Hands-off zu Vollkontakt
Neben diesen medizinischen Fortschritten kam es zu einem Paradigmenwechsel auf vielen anderen Gebieten. So wurden die Eltern vor allem aus Angst, dass Infektionen oder Berührung den Frühgeborenen schaden könnten, lange Zeit von ihren Kindern ferngehalten („Hands-off-Ideologie“). Sie durften bis in die 1970er Jahre nur an wenigen Stunden der Woche, oftmals getrennt durch eine Glasscheibe, ihre Kinder in der Klinik besuchen. Geschwisterkinder oder andere Familienmitglieder hatten keinen Zutritt.
Heutzutage sind Eltern nicht mehr aus der Betreuung von Frühchen wegzudenken und deren fester Bestandteil (familienzentrierte Neonatologie). Frühchen erleben heute möglichst früh direkten Körperkontakt mit ihren Eltern. Schließlich fördern Berührungen und Elternwärme ihre Entwicklung und sind essenziell für den Aufbau einer guten Eltern-Kind-Bindung. So schmuste Pauline schon wenige Minuten nach der Geburt im auf tropische Temperaturen erwärmten Kreißsaal mit ihrer Mutter (Bonden). Auch während ihres ganzen weiteren Klinikaufenthaltes verbrachte Pauline den Großteil ihrer Zeit mit ihren Eltern und ihrem Bruder.

Mit einer speziellen, kleinen Ultraschallsonde untersucht Chefarzt Prof. Kunzmann die inneren Organe eines seiner Patienten.
Am meisten liebte Pauline es, auf der Brust ihrer Mutter oder ihres Vaters zu känguruhen. Interessanterweise stammt die Erfindung des Känguruhens nicht von einem Arzt, einer Schwester oder einem Psychologen. Vielmehr wurde es 1979 in Kolumbien aus der Not geboren, als es dort zu wenig Inkubatoren gab. Heute ist wissenschaftlich belegt, dass es Herzschlag und Atmung der Kinder regelmäßiger werden lässt und die Eltern-Kind-Bindung festigt.
Ähnlich wie das Bonden und das Känguruhen ist die frühe Ernährung von Frühchen mit Muttermilch in emotionaler und medizinischer Bedeutung nicht hoch genug einzuschätzen. Die schützende Wirkung der Muttermilch auf das Immunsystem und den Darm der frühgeborenen Kinder ist unbezahlbar. Speziell ausgebildete Schwestern oder Hebammen, sogenannte Laktationsberaterinnen, halfen der Mutter von Pauline mit wertvollen Tipps, sodass Pauline früh mit ausreichend Muttermilch versorgt werden konnte. Ab dem ersten Lebenstag bekam sie alle zwei Stunden über eine Magensonde Milch ihrer Mutter verabreicht, da sie zum Saugen noch zu schwach war. Schon bald konnte sie jedoch selbstständig an der Brust ihrer Mutter trinken.

Neben der Technik sind körperliche Nähe und Zuwendung für die Frühgeborenen wichtig.
Paulines positive und vergleichsweise komplikationsarme Entwicklung erlebt jedoch nicht jedes Kind. Ein Zimmer neben ihr lag Paul. Paul wurde einen Tag nach Pauline ebenfalls in der 26. SSW geboren, jedoch mit deutlich schlechteren Startbedingungen. So wog Paul nur knapp die Hälfte (400 g) von Pauline. Eine vorgeburtliche Lungenreife-Therapie konnte aufgrund einer schweren Infektion seiner Mutter leider nicht durchgeführt werden, da diese Infektion auch auf Paul übergegriffen hatte. Paul wurde notfallmäßig mitten in der Nacht auf die Welt geholt. Auch dass er ein Junge ist, verschlechterte seine Ausgangssituation. Weibliche Hormone besitzen eine schützende Wirkung auf viele unreife Organe, männliche nicht.
Zusätzlich waren Pauls erste Lebenstage im Gegensatz zu denen von Pauline von vielen gravierenden Problemen geprägt. Seine Eltern wussten an vielen Abenden nicht, ob ihr Sohn die Nacht überleben würde. So musste Paul in den ersten vier Wochen die meiste Zeit künstlich beatmet werden und einmal durch eine auf Frühchen spezialisierte Kinderchirurgin direkt auf der Intensivstation operiert werden. An seinem Darm war es zu Komplikationen gekommen. Doch Paul zeigte einen starken Lebenswillen und meisterte diese schweren Hürden. Fast zeitgleich konnte er mit Pauline nach Hause entlassen werden. Doch nach und nach fiel in speziellen Nachsorgeuntersuchungen auf, dass er verglichen mit Pauline in seiner Entwicklung eingeschränkt war, sodass entsprechende Fördermaßnahmen eingeleitet werden mussten.
Auch Eltern brauchen Hilfe
Die Eltern von Paul wurden in dieser schwierigen Phase ebenfalls nicht alleine gelassen. Während der gesamten Zeit im Krankenhaus wurden sie von einem Psychologen und einer Seelsorgerin betreut. Und in der ersten Zeit nach dem Klinikaufenthalt kam Pauls Lieblingskrankenschwester Isabell als Mitarbeiterin eines ambulanten Pflegeteams immer wieder zu ihm und seinen Eltern nach Hause.
Ein schmaler Grat
Die Geschichten von Pauline und Paul zeigen auf, wie grundsätzlich unterschiedlich die Entwicklung von extremen Frühchen verlaufen kann. Sie zeigen auch, wie schmal häufig der Grat ist zwischen dem oft notwendigen Einsatz aller Möglichkeiten modernster Frühchenintensivmedizin und dem Versuch einer Minimal-handling-Strategie, bei der möglichst wenig Technik zum Einsatz kommt und die häufig das Beste für die Kleinen ist. Um diesen Weg trittsicher zu gehen, bedarf es einer hochindividualisierten Medizin mit großer Erfahrung im gesamten Behandlungsteam. Nur so kann eine Über-, aber auch eine Untertherapie der Kleinsten vermieden werden. Zusätzlich ist, wohl wie in keinem anderen Fachgebiet, eine vorausblickende (prädiktive) Medizin unverzichtbar, in der kleinste Anzeichen von Komplikationen rasch erkannt und behandelt werden. Durch diese individualisierte Medizin überleben heute insgesamt über 90 Prozent aller Frühgeborenen. Die Mehrzahl davon, wie Pauline, ohne größere gravierende Komplikationen verbunden mit einer insgesamt guten Entwicklungsprognose.
Neuste Forschungsergebnisse weisen aber darauf hin, dass es auch bei Frühchen wie Pauline im Erwachsenenleben zu gewissen Beeinträchtigungen kommen kann. So lassen sich bei ihnen häufiger Teilleistungsstörungen oder leichtere Verhaltensauffälligkeiten feststellen. Durch eine noch speziellere und gezielte Förderung der Frühchen bereits in den Kliniken, wie etwa entwicklungsfördernder Pflege, will man dieser Problematik entgegentreten.

Chefarzt
Prof. Dr. med. Steffen Kunzmann, PhD, MHBA
Berufstätigkeit
1998 - 1999 Arzt im Praktikum (Universitäts-Kinderklinik Würzburg, Direktor Prof. Dr. H. Bartels)
1999 - 2000 Wissenschaftlicher Assistenzarzt (Universitäts-Kinderklinik Würzburg, Direktor Prof. Dr. C. P. Speer)
2001 - 2002 2-jährige Forschungstätigkeit als Stipendiat der Deutschen Forschungsgemeinschaft (DFG) am Schweizerischen Institut für Allergie- und Asthmaforschung (SIAF; Direktor Prof. Dr. K. Blaser), Davos, Schweiz
2003 - 2008 Wissenschaftlicher Assistenzarzt (Universitäts-Kinderklinik Würzburg, Direktor Prof. Dr. C. P. Speer)
2006 Anerkennung als Facharzt für Kinder- und Jugendmedizin
2007 Anerkennung der Schwerpunktbezeichnung „Neonatologie“
2007 Erlangung der Lehrbefugnis für das Fach „Pädiatrie“ an der Medizinischen-Fakultät der Julius-Maximilians-Universität Würzburg; Thema der Habilitationsschrift: „Modulationsmechanismen pulmonaler Entzündungsreaktionen und von AIRWAY-REMODELLING Prozessen“
2007-2016 Leiter des neonatologisch-pulmologischen Forschungslabors
2008-2016 Oberarzt der Universitäts-Kinderklinik Würzburg für die Bereiche: Neonatologie, Pneumologie/Allergologie, päd. Intensivmedizin, Allgemein-Pädiatrie
2008: Poliklinik der Universitäts-Kinderklinik 2009: Früh- und Neugeborenen-Station
2010 bis 2013: Neonatol. und pädiatrische Intensivstation, Pneumologi
2014: Gast-Oberarzt an der Univ.-Kinderklinik Hamburg-Eppendorf
2014-2016: Neonatol. und pädiatrische Intensivstation/ Perinatalzentrum (PNZ), Pneumologie
2009-2016 Aufbau und Leitung des Skills-Lab (Pädiatrie) des Universitäts-Klinikums Würzburg
2010 Anerkennung der Schwerpunktbezeichnung „Kinder-Pneumologie“
2011 Anerkennung der fakultativen Weiterbildung „spezielle pädiatrische Intensivmedizin“
2012-2016 Ärztliche Leitung der Zusatzausbildung für Neonatologie und pädiatrische Intensivmedizin für Kinderkrankenschwestern und -pfleger
2013 Bestellung zum außerplanmäßigen Professor der Julius-Maximilians-Universität Würzburg
2013 Aufbau der Kinderschutzgruppe an der Universitäts-Kinderklinik Würzburg
2014 Fachkunde Strahlenschutz (Notfalldiagnostik bei Erwachsenen und Kindern)
2014 Gast-Oberarzt am Zentrum für Geburtshilfe, Kinder- und Jugendmedizin (Direktor Prof. Dr. K. Ullrich/ Prof. Dr. A. Muntau), Sektion Neonatologie und päd. Intensivmedizin (Leiter Prof. Dr. D. Singer) an der Universitäts-Kinderklinik Hamburg-Eppendorf (UKE) zur Erlangung von Zusatzqualifikationen im Bereich der Organtransplantation (Leber- und Nieren-Tx), von Körperersatzverfahren im Kindesalter und Kinderkardiologie.
2016 „Effective Managing and Performing (EMP)“, MALIK (St. Gallen) im Rahmen eines einjährigen berufsbegleitenden Programms: „Führungsperspektiven: Führungskräfteentwicklung am Universitäts-Klinikum Würzburg“
2017 Chefarzt der Klinik für Neonatologie und pädiatrische Intensivmedizin am Bürgerhospital Frankfurt
2024 Chefarzt der Klinik für Kinder- und Jugendmedizin am Clementine Kinderhospital
2024 Ärztlicher Direktor Klinikbereich Kinder
Promotionen
1999 Dr. med.: Thema: „Expression von Maus mIL-4 und einer antagonistisch wirkenden IL-4 Variante mIL-4 QY (Q116D, Y119D) mit dem Baculovirus-Expressions System in Sf9 Insektenzellen“, Prof. Dr. W. Sebald, Lehrstuhl für physiologische Chemie II am Theodor-Boveri-Institut für Biowissenschaften der Universität Würzburg
2014 PhD: "Exposure to antenatal inflammation – mechanisms of fetal adaptation", Prof. Dr. B. W. Kramer, Experimentelle Perinatologie, Universität Maastricht, Niederlande.
Studium
1991-1997 Studium der Humanmedizin an der Medizinischen-Fakultät der Julius-Maximilians-Universität Würzburg
2009-2011 Zusatzstudium „Master of Health Business Administration (MHBA)” am Lehrstuhl für Gesundheitsmanagement an der Friedrich-Alexander-Universität Erlangen (Rechts- und Wirtschaftswissenschaftliche Fakultät) (Prof. Dr. O. Schöffski)
Mitgliedschaften in wissenschaftlichen Fachgesellschaften
Deutsche Gesellschaft für Kinder- und Jugendmedizin (DGKJ)
Gesellschaft für Neonatologie und pädiatrische Intensivmedizin (GNPI)
Deutsche Gesellschaft für pädiatrische Pneumologie (GPP)
Mukoviszidose e.V.


